UN PO’ DI TEORIA
La vertigine è un’illusione di movimento conseguente ad un conflitto tra le informazioni sensoriali alterate provenienti dal sistema vestibolare e le informazioni di origine propriocettiva e visiva.
Ha un’incidenza totale di circa il 5-10% nella popolazione generale, che aumenta fino al 40% in soggetti di età superiore a 40 anni ed è un frequente motivo di accesso all’ambulatorio di medicina generale.
Poiché la vertigine è un sintomo e non una malattia è necessario orientarsi nella diagnosi cercando di fare una prima fondamentale distinzione tra:
-
VERTIGINI PERIFERICHE (OGGETTIVE)
Il paziente ha la sensazione che l’ambiente circostante sia in movimento.
In genere ad esordio acuto, di solito accompagnate da nausea e vomito anche importanti, non sono presenti altri deficit neurologici (obiettività neurologica negativa), i sintomi peggiorano con i movimenti del capo, c’è un’instabilità da moderata a severa ma il paziente è in genere in grado di camminare, possono essere presenti ipoacusia e acufeni (sospetto sindrome di Ménière).
Sono causate da problemi dell’orecchio interno e del nervo vestibolare.
La Vertigine Parossistica Posizionale Benigna (VPPB), la malattia di Ménière, la labirintite e la neurite vestibolare rappresentano le cause più comuni di vertigine periferica.
-
VERTIGINI CENTRALI (SOGGETTIVE)
La sensazione di instabilità/rotazione riguarda sé stessi. In genere ad esordio sfumato, variabile o leggera nausea e vomito, spesso presenti altri sintomi neurologici, i sintomi non peggiorano con i movimenti del capo, instabilità grave (il paziente spesso cade camminando), in genere assenti ipoacusia e acufeni.
Sono determinate da una patologia a carico del SNC.
Insulti ischemici o emorragici di cervelletto, nuclei vestibolari e loro connessioni all’interno del tronco encefalico, tumori del SNC, emicrania, infezioni, traumi e patologie demielinizzanti come la sclerosi multipla possono determinare questo tipo di vertigine.
L’obiettivo del MMG è quello di distinguere le vertigini di origine centrale, che necessitano immediato invio in DEA, da quelle di origine periferica, potenzialmente gestibili in regime ambulatoriale, o tramite invio a consulenza ORL.
ALGORITMO DIAGNOSTICO
Come approcciare dunque il paziente con vertigine in modo semplice ed efficace?
Edlow JA e Newman-Tocker DE, massimi esperti in materia, hanno proposto un metodo per la valutazione chiamato ATTEST che considera i sintomi associati [A], il timing [T] ed i triggers [T] responsabili dell’insorgenza del sintomo per iniziare a porre sospetti diagnostici che l’esame obiettivo [ES] ed eventuali successivi accertamenti [T] confermeranno o smentiranno.
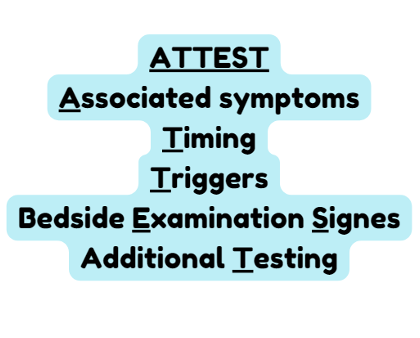
Vertigini associate a sintomi sistemici cardiovascolari (turbe del ritmo, ipertensione, dispnea, dolore toracico), sintomi neurologici (cefalea, emianopsia, diplopia, dismetria, disartria, perdita di coscienza, parestesie), presenza di nistagmo verticale o pluridirezionale, disturbi dell’andatura, necessitano di immediato invio in DEA.
La vertigine associata ad ipoacusia necessita di valutazione ORL urgente.
La valutazione clinica del paziente vertiginoso acuto può essere svolta utilizzando il protocollo STANDING, un algoritmo diagnostico che permette di distinguere tra vertigini centrali e periferiche.
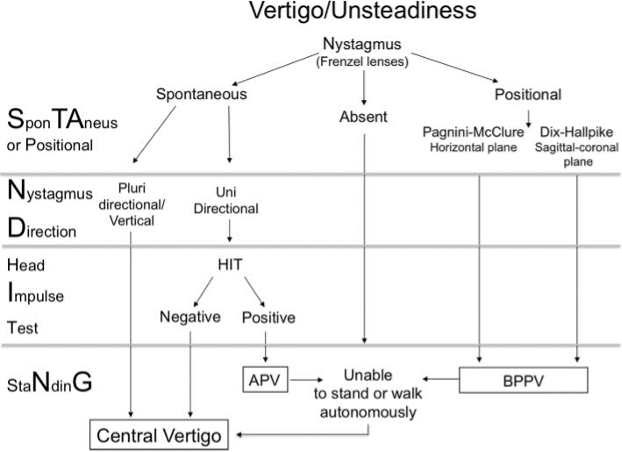
Il protocollo STANDING inizia con la ricerca del nistagmo:
se questo è spontaneo pluridirezionale o verticale puro ci si orienta verso una diagnosi di vertigine centrale; se è spontaneo orizzontale puro si deve eseguire la manovra HIT (Head Impulse Test).
Se la manovra HIT risulta negativa ci si orienta verso una vertigine centrale, se positiva ci si orienta verso una APV (vestibulopatia periferica acuta).
Se invece il nistagmo è posizionale, ovvero non è spontaneo ma viene elicitato da manovre diagnostiche come il test di Dix-Hallpike, si pone diagnosi di VPPB (vertigine parossistica posizionale benigna).
Infine, in tutti i casi (soprattutto quando il nistagmo è assente) è importante valutare la capacità del paziente di mantenere la stazione eretta e di camminare: se il paziente ha un’importante instabilità posturale o nella marcia ci si orienta verso una vertigine centrale.
BIBLIOGRAFIA:
- Medicina generale e cure primarie – guida teorico pratica per MMG. V. Forte, C. Vito, 2022 Edises
- R. Albera, G. Rossi, VI edizione. Edizioni Minerva Medica
- Manuale di Otorinolaringoiatria. A. Quaranta, R. Fiorella, I edizione. Mc Graw Hill
- https://www.empillsblog.com/ancora-vertigine-che-pillole/
- Andrew K Chang et al. Benign Positional Vertigo in Emergency Medicine, Medscape
- Joseph M Furman et al. Treatment of Vertigo: UpToDate
- Vanni S, Pecci R et al. “Differential Diagnosis of Vertigo in the Emergency Department: A Prospective Validation Study of the STANDING Algorithm”. Front Neurol. 2017 Nov
- Kattah JC, Talkad Av et al. “HINTS to diagnose stroke in the acute vestibular syndrome: three-step bedside oculomotor examination more sensitive than early MRI diffusion-weighted imaging”. Stroke 2009 Nov
- Newman-Toker DE, Kerber KA et al. “HINTS outperforms ABCD2 to screen for stroke in acute continuous vertigo and dizziness”. Acad Emerg Med. 2013 Oct
- Edlow JA, Gurley KL et al. “A New Diagnostic Approach to the Adult Patient with Acute Dizziness”. J Emerg Med 2018 Apr
- Newman-Toker DE, Edlow JA. “TiTrATE: A Novel, Evidence-Based Approach to Diagnosing Acute Dizziness and Vertigo”. Neurol Clin 2015 Aug
A cura di Sara Dagassolemi








